摘要
孤独症谱系障碍(ASD)是一组起病于发育早期、不同程度地影响儿童发展的复杂神经发育障碍性疾病,早期规范诊断是个体化干预和康复的重要基础。本共识阐述了ASD病史采集、临床访谈、评估工具、诊断标准、鉴别诊断、共患病诊断以及病因学检查等,重点为6岁以下低龄儿童ASD的诊断提供指导及参考。
孤独症谱系障碍(autism spectrum disorder,ASD)是以社会交往、交流障碍和重复刻板行为(restricted and repetitive behaviors,RRB)、兴趣狭窄为核心特征的神经发育障碍疾病。美国ASD最新患病率为2.3%。全球ASD患病人数至少7 800万人,成为全球患病数增速最快的疾病之一。我国报道2013年ASD患病率为0.7%。由于我国ASD诊断治疗临床工作起步晚,基层与教学医院、发达地区与非发达地区、城市与农村ASD早期识别和诊断工作发展极不平衡,影响个体化训练方案制定与最终的干预效果。为此,由中华医学会儿科学分会发育行为学组主持,邀请中国医师协会儿科分会儿童保健学组相关专家参加,并参考美国、英国等有关ASD儿童诊断指南,同时广泛查阅文献,结合国内外ASD研究进展及我国儿科临床对ASD诊断的需求,聚焦0~6岁儿童ASD早期规范诊断,历时1.5年,在病史采集和临床访谈、ASD评估、诊断、鉴别诊断、共患病诊断及病因学检查等方面,由多学科临床专家多次讨论达成“中国低龄儿童孤独症谱系障碍早期诊断专家共识”(简称本共识),以期为儿童保健医师、儿童全科医师和发育行为儿科医师规范诊断儿童ASD提供帮助。
1. 病史采集:ASD核心症状包括社会交往、交流障碍和狭隘兴趣、RRB。病史采集和临床访谈应围绕2类核心症状展开,同时应该系统了解儿童感知运动、语言、认知、社交发育轨迹及当前水平,可询问预警征或者“五(少)不”行为[不(少)看、不(少)指、不(少)应、不(少)说、不当行为]等得到较为详细的信息来了解社交发育情况,了解患儿母亲孕产史、既往史、家族史、带养史及既往诊断、干预情况等。虽然ASD不是由家庭不利因素造成的,但要关注是否存在家庭不和睦、父母未参与照料、不懂回应性照护等不利于儿童正常发展的风险因素。因此,病史采集应包括对ASD患儿和家庭有负面影响的任何信息。临床病史采集的关键因素见表1。虽然语言发育迟缓不是ASD诊断标准的核心症状,但语言交流障碍是多数ASD患儿就诊的原因,因此语言发育轨迹是病史采集的重要内容。多数ASD患儿就诊时家长主诉为“不说话”“说话少”“不交流”,约1/3的ASD患儿还会出现语言发育停滞或倒退的现象。具备语言表达能力的ASD患儿通常也缺乏交流性语言,常自言自语,无意义、“鹦鹉学舌”的模仿性语言或为重复刻板语言,内容单调难以理解,语言表达逻辑性紊乱,部分吐字不清,多使用需求、命令语句,很少使用疑问句或征询意见的语句。少数ASD患儿语言过多,常常是滔滔不绝,但基本是单向性的,缺乏与人互动式的交流。ASD患儿的语义和语用障碍表现尤其突出,例如言语不符合场景、语调异常、语言流畅度异常、语法错误等。

2.临床访谈:以目前关注的临床症状入手,了解症状出现的时间和发育里程碑,是否存在发育迟缓、不平衡或倒退,从语言和沟通技能,社会发展和游戏技能,兴趣和行为、特殊技能等方面展开,从而获取儿童在社会交往、交流缺陷的证据。了解其迥异于同龄正常发育儿童的RRB、狭窄兴趣方面的证据。明确RRB持续时间、对日常活动的影响程度。在这一过程中,需明确功能损伤,症状是否明显限制和损伤了当前的社会或其他领域的功能。临床观察的重点是通过观察叫名字的反应,听指令的程度,应答能力,共同注意、要求、给予、模仿、展示、分享和炫耀的情况来判断社会-情感互动品质。通过眼神、面部表情、语调、功能性手势、运用具有社会交流意义的动作,如指点、挥手、点头、摇头示意等了解肢体语言表达的情况。通过提供合适的玩具观察感知觉游戏、功能性游戏(如推小车)、象征性游戏(如扮家家)和游戏中轮流等。RRB的观察应该贯穿整个访谈中。
3.体格检查:重点关注特殊面容、头围大小、前额大小、面部微小特殊(如眼距宽、眼角高或低、低鼻梁、招风耳、三角嘴、嘴角向下、下颌后缩等)、皮肤咖啡斑、手掌皮纹、手指微小畸形等,为明确病因寻找线索。
ASD的诊断缺乏客观的生物学标志,主要基于对ASD核心症状的行为评估。结构化评估工具在筛查和诊断中起着重要的作用,帮助临床医生判断是否符合诊断标准,但由评估工具得出的结果是在较短的时间段内收集的,不能单凭量表结果诊断ASD,量表仅作为诊断的补充及参考。医生根据诊断标准的判断与家长病史汇报的一致性最具诊断价值。ASD临床常用诊断评估工具如下。
1. ASD核心症状诊断性评估:(1)儿童孤独症评定量表(childhood autism rating scale,CARS)适用于≥2岁儿童,包括人际关系、模仿能力、情感反应、感知觉、语言及非语言交流等共15项。总分在30~35分评为轻至中度,总分≥36分为重度,是国内常用诊断评估工具。(2)孤独症诊断观察量表(autism diagnostic observation schedule,ADOS)适用于≥1岁儿童,包括沟通、社交互动、利用物品玩耍和想象地使用以及个人刻板和重复性行为。评分的界限值会根据所选模块有所不同,具体参考操作说明,是国际常用ASD诊断评估工具,建议有条件的单位用于临床诊断和研究。(3)孤独症访谈量表修订版(autism diagnostic interview-revised,ADI-R)适用于发育年龄≥2岁儿童,包括社会交互作用方面(16项),语言及交流方面(13项),刻板、局限、重复的兴趣与行为(8项),判断起病年龄(5项)以及非诊断记分(45项);另有6个项目涉及ASD患儿的一些特殊能力或天赋(诸如视觉空间、记忆、音乐、绘画、阅读、计算等),共93项。评分的界限值各板块有所不同,具体参考操作说明,是较完善的诊断量表,建议有条件的单位用于临床诊断和研究。
2. 智力或发育能力诊断性评估:语言、认知、运动、个人-社会适应能力的正式评估是诊断过程的重要且必需的组成部分,有助于诊断和鉴别诊断,更有利于制定并实施干预计划。凡疑似ASD的患儿,应常规进行智力或发育诊断性测试,以判断是否共患智力发育迟缓或障碍和鉴别诊断。对ASD沟通障碍的评估也须基于发育水平。无论智力发育水平高低,ASD患儿表现各能区发育或智力发育各分项不平衡趋势具有提示意义。(1)韦氏学前儿童智能量表和韦氏儿童智能量表适用4~16岁儿童,包括一般智力水平、言语和操作智力水平以及各种具体能力,如知识、计算、记忆、抽象思维等。智商85~115为人群平均范围,70~84为边缘智力水平,70以下提示智力低下,是智力评估和智力低下诊断的主要依据,是我国最常用的综合发育水平诊断性评估工具。(2)盖塞尔发育诊断量表适用年龄1月龄至6岁,包括适应性、大运动、精细运动、应物、语言和应人5个方面。发育商<75提示发育落后,是我国最常用的发育诊断性评估工具。(3)Griffiths发育评估量表中文版适用于0~8岁儿童,包括运动、个人-社会、语言、手眼协调、表现和实际推理能力6大领域。85~115为人群平均范围,70以下提示发育落后,是较先进的儿童发育评估诊断工具之一。(4)儿童神经心理行为检查量表适用于0~6岁儿童,包括适应性、大运动、精细运动、语言和个人-社会5个方面。新修订完整版《儿童神经心理行为检查量表》新增儿童交流警示行为指数,拓展了ASD的筛查功能。85~115为人群平均范围,70以下提示发育落后。
3. 社会适应性行为评估:社会适应性是评估个人独立处理日常生活与承担社会责任是否达到其年龄和所处社会文化所期望的程度,是临床诊断智力障碍的必需条件。婴儿-初中学生社会生活能力量表适用6月龄至<16岁儿童,包括独立生活能力、运动能力、职业能力、沟通能力、社会化、自我管理6部分132个项目。边缘(9分)以下需进行智力测试,有助于协助诊断和制定干预方案。
本共识参考美国精神病学会《精神疾病诊断与统计手册》第五版(diagnostic and statistical manual of mental disorders,DSM-5)ASD诊断标准和世界卫生组织颁布的《国际疾病分类》第十一版(international statistical classification of diseases and related health problems,ICD-11),结合中国国情提出以下诊断要点。
1.社交障碍:在家、户外和幼儿园等多种情景下的社交持续缺陷(达到以下3条):(1)社会情感互动缺陷:范围从不恰当的社交方式和不能进行来回对话;到缺乏分享性的兴趣、情绪和情感,社交应答减少;到完全不能发起社会交往。临床常通过观察叫名字的反应、听指令的程度、对答能力、共同注意等的情况来判断。(2)用于社交的非言语交流行为缺陷:范围从言语和非言语交流整合困难,到目光对视短暂和肢体语言异常,或在理解和使用非言语交流方面缺陷;到完全缺乏面部表情或手势。可理解为肢体语言缺陷,临床常观察眼神、面部表情、功能性手势、具有社会交流意义的肢体动作,如指点、挥手、点头、摇头示意明显减少或缺乏。(3)发展、维持和理解关系缺陷:范围从难以调整自身行为以适应不同社交场景,到在玩想象性游戏和结交朋友上存在困难;到明显对他人没有兴趣。临床常通过询问模仿、分享、想象和扮家家游戏能力、对同龄朋友的兴趣进行判断。
2. RRB和狭隘兴趣(以下4个方面需满足至少2个):(1)语言、运动或物体使用的刻板或重复:例如重复他人说过的单词或短语,怪异语句;简单的刻板动作如喜欢来回坐电梯、喜欢反复开门、反复排列物体、旋转物体、回声语言等。(2)对常规的过分坚持或对改变的过分抵触:活动的仪式化或僵化的思维模式,如坚持相同的路线或食物,问候仪式,过分拒绝改变,对于微小改变表现出极端的痛苦等。(3)高度狭隘的兴趣:强烈地依赖或关注不寻常的物品,过度地限定兴趣的范围,或者过度地拒绝兴趣,如对数字、钟表的内部结构的强烈局限的兴趣,沉湎于电子产品、喜欢玩认字游戏、喜欢听新闻联播、广告等。(4)感觉刺激反应过度或反应低下:例如对疼痛、温度感觉迟钝,对身体接触、噪音过分敏感,对某些特定的声音或质地出现负面反应,过多地嗅或触摸某些物体,沉迷于光线或旋转的物体等。
3.核心症状一般在婴幼儿发育早期出现,但也可能因为病情较轻直到学龄前或学龄期甚至成人才首次诊断。
4.这些症状导致社会、职业或当前功能上明显损伤,如婴幼儿期社交功能损伤主要表现为不能与家人建立亲情关系,不会主动逗乐讨好父母,对其他小朋友不感兴趣,听不懂指令等;学龄前儿童不在意老师和同学的评价,不能跟随老师的指令,沉溺于自己喜欢的事情等。
5.这些功能损伤不能用智力障碍或全面发育迟缓来解释。与智力发育水平相比,ASD儿童的社会交流能力明显低于智力发育水平,如果两者同时存在则诊断ASD共患全面发育迟缓或智力障碍。
鉴于语言、智力水平对患儿干预治疗、预后有重要意义,在分型上可参考ICD-11对ASD患儿是否存在智力障碍和有无功能性语言、功能性语言障碍程度情况进行分型。
部分婴幼儿表现出严重的社交沟通异常及RRB,有功能损伤,但尚未完全满足ASD诊断标准的,可给予疑似ASD的诊断。对诊断存在疑问的儿童需及时进行早期干预改善病情,监测其症状的发展情况,进行及时的后续评估或转诊,随着年龄的增长,ASD的行为特征及严重程度可能会发生明显改变,<3岁建议每3个月随访1次,≥3岁每半年随访1次,尽早确认或排除ASD诊断。对所有诊断确定和疑诊ASD儿童均需要长期随访,监测发展和预后转归。
社交障碍作为ASD核心症状,是ASD与其他疾病鉴别诊断的核心。RRB虽然同样是ASD核心症状之一,并非ASD的特有症状。正常儿童在年幼时也会有重复性行为,但更多是为了掌握某种技能,具有更多适应性功能,且随着年龄增长而减少,同时不伴有社交困难和狭隘兴趣。在非ASD的其他神经发育障碍疾病中,同样可见RRB。但RRB作为ASD患儿的核心症状,与正常儿童和其他发育障碍患儿RRB的表现形式和强度上存在差异,其RRB发生频率更高、持续时间更长,对日常生活干扰程度更明显。
1. 全面发育迟缓(global developmental delay,GDD)或智力障碍:GDD或智力障碍均可出现不同程度的社交功能缺陷,但这些缺陷是归因于GDD或智力障碍,还是GDD或智力障碍与ASD共患情况,是临床诊断的难点。当社会交流和互动明显落后于其发育年龄的非语言技能(如大运动、精细运动技能、应物)的发展水平时,可诊断ASD共病全面发育迟缓;而当社交技能与其发育水平无明显差异时,则应诊断为GDD或智力障碍。
2. 发育性语言障碍(developmental language disorder,DLD):DLD因语言理解和表达缺陷,可能存在沟通问题和一些继发的社交问题。然而,DLD患儿可以在早期发育进程中使用与自身智能相当的非言语交流,如与社交场合匹配的眼神交流、面部表情、手势、共同注意、分享快乐、模仿或想象性游戏等,可与ASD鉴别。
3. 社交(语用)沟通障碍[social(pragmatic)communication disorder,SPCD]:SPCD患儿语言和非语言交流在社会交往中持续困难,但没有RRB。需注意,许多RRB很难准确采集病史和临床观察。但只要符合ASD的标准,就诊断ASD而不诊断为SPCD。而且,因年幼儿童可能没有足够的结构化语言技能来进行推理或讲连贯的故事,这使得对语用即在语言的发起、维持、转换话题、结束话题等方面的判断不可靠,因此临床上4~5岁后诊断更可靠。
4.注意缺陷多动障碍(attention deficit hyperactivity disorder,ADHD):ADHD主要特征是与发育水平不相称的注意缺陷和(或)多动冲动。ADHD患儿可能有完整的社交知识,社交表现方面往往在发展社交技能、控制情绪方面存在困难,更有可能是由于存在负面行为,如打扰和插话等表现导致人际关系较差,但通常没有本质性社交缺陷。与ASD患儿社交动机不足和社交异常(如社交方法、眼神接触)不同,ADHD患儿会观察对方的眼神、脸色和肢体语言并做出适宜的回应,主要是ASD患儿专注自己的兴趣、不听指令常被误解为ADHD。在语言沟通方面,部分ADHD患儿有语言发育迟缓或障碍,但不同于大多数ASD患儿不会互动式交谈即功能性语言受损。
5.听觉或视觉损伤:感知觉缺陷会影响交流。听觉损伤的患儿可能会出现部分应答性缺陷,如叫名字无反应,但通常非语言交流和游戏技能是正常的,在唤起其注意后,通常具备与社交场合匹配的眼神交流、面部表情、手势、共同注意、分享快乐、模仿或象征性游戏。有重症或长时间的听力损失的患儿,非语言的沟通交流能力也明显下降,可通过专科听力检测予以除外。视觉处理缺陷可能会导致认知、运动和社交发展的障碍,使患儿面部表情、肢体语言等社交线索识别困难出现目光注视不良、共同注意异常、互动差等ASD特征,必要时需视觉检查予以排除。
6. 反应性依恋障碍:患儿尽管能形成选择性依恋,但很少向照养者寻求安慰、保护或其他与依恋有关的养育行为,对照养者的养育行为没有足够的反应,对其他人缺乏社会性和情绪反应并有难以解释的消极情绪。这些症状很容易与ASD混淆,但反应性依恋障碍患儿在5岁前有极端缺乏照料的经历,包括社会性忽视和剥夺,经常变换主要照养育人,严重缺乏形成选择性依恋的养育环境。当重新获得有关爱的充分照养,其症状则可明显缓解,尽管还可能保留一些社会情感反应和与依恋有关行为的异常。
7. 雷特综合征:一组以语言倒退、手部失用及刻板样动作,伴有严重精神运动发育迟滞及倒退的疾病,出生6~18个月起病,大多数累及女性。女性患儿应注意与ASD鉴别,通过基因检查明确诊断。
大多数ASD患儿还发现共患病,如语言发育迟缓或障碍、运动发育迟缓或障碍、睡眠障碍、胃肠功能失调、癫痫、对立违抗、ADHD、焦虑症、抑郁症、双相情感障碍、强迫症、感觉异常等,且多数患儿共患2种以上疾病。诊断共患病时应注意判定主要诊断及次要诊断判定,以明确患儿当前病情和康复治疗方向,完成多维度的评估与诊断,进行医学处置,完善适宜的教育和行为干预方案。
1. 病因:ASD具有高度的临床和病因异质性,由遗传、环境、神经生物学三者共同作用引起发病。遗传因素在ASD发病因素中占主导作用,来自瑞典等少数国家的报道其遗传度高达80%。单基因遗传因素占20%左右,大部分可能由低风险的多基因遗传引起。此外,非遗传性因素也被认为参与ASD的发生发展,如母孕期和围生期压力和多种生物学因素、有毒化学物质及污染物、感染、免疫、代谢等。
2. 实验室检查:在进行详细的病史采集及全面的发育评估和体格检查寻找到诊断线索后,可酌情考虑以下相关实验室检查,听力评估(如语言发育迟缓或障碍),脑电图(如癫痫发作,天使综合征、癫痫性脑病),磁共振成像(如大头、小头畸形、癫痫发作、非典型退行性变、神经皮肤综合征),血铅水平(如异食癖或生活在高危环境中),代谢筛查(如家族中有不明原因死胎及死亡、周期性呕吐、轻微疾病状态下出现嗜睡、发育倒退和癫痫发作、特殊气味、多器官功能障碍等)。鉴于ASD遗传学病因对疾病诊断、治疗、预后、再生育风险预测具有重要作用,建议根据经济条件、家长需求、儿童病情进行遗传学检测,由于遗传变异在ASD发病中的复杂性对检查结果需要谨慎判断,对遗传提示的临床表型需要进一步随访、研究证实和验证。如临床考虑ASD患儿存在可疑共患病,应根据相应共患病情况进行专科会诊和进行相关辅助检查。
ASD诊断推荐流程见图1。
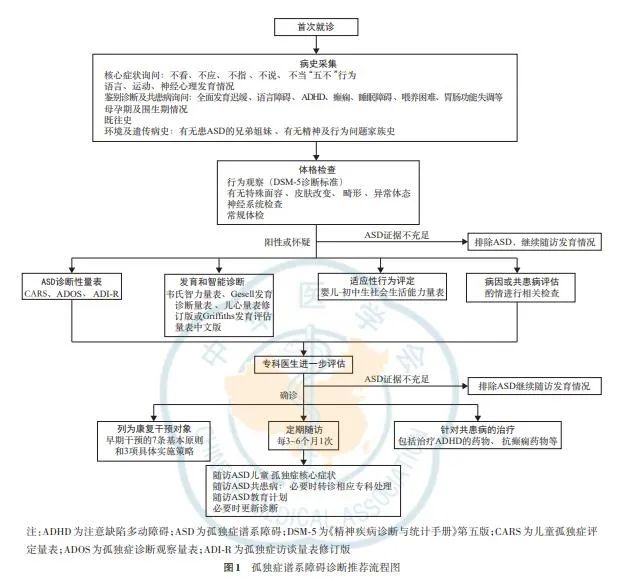
低龄ASD诊断应该从儿童社交、沟通和认知的总体模式开始,根据中国国情和各单位具体情况选用实用的评估工具。当患儿表现为典型的ASD症状、无明显共患病时,比较容易根据临床判断和诊断标准进行诊断;对于轻型、不典型或共患其他发育性、躯体或心理疾病病例应由发育行为儿科、儿童心理、儿童精神科、儿童神经科医生和教育专家等组成的多学科专业团队正式评估,衡量在临床环境下专业人员的测评结果和家长提供的在生活环境中的病史信息,提高诊断的准确性。同时,应关注ASD共患病的识别和诊断,根据实际情况探讨病因学诊断,逐步实现个体化治疗的精准医学。对所有诊断确定的ASD患儿均需与家长密切合作、长期随访监测发展情况,多角度考虑缺陷与优势,理解神经多样性,进行全生命周期管理。
(代英 贾飞勇 邓红珠 陈立 邹小兵 李廷玉 执笔)
参与本共识制定的专家(按单位和姓名首字拼音排序):北京大学第六医院(杨莉);北京大学第一医院(姜玉武);重庆医科大学附属儿童医院(陈立、程茜、代英、李廷玉、肖农);广州市妇女儿童医疗中心(陈文雄);哈尔滨医科大学公共卫生学院(武丽杰);海南省妇幼保健院(李玲);华中科技大学同济医学院附属同济医院(郝燕);吉林大学白求恩第一医院(贾飞勇);南京医科大学附属妇产医院(池霞);南京医科大学附属脑科医院(柯晓燕);青岛大学附属医院(衣明纪);青岛市妇女儿童医院(张风华);山东大学齐鲁医院(曹爱华);上海交通大学医学院附属上海儿童医学中心(金星明、章依文);上海交通大学医学院附属新华医院(李斐、张劲松);上海市精神卫生中心(杜亚松);深圳市第二人民医院(杨峰);首都儿科研究所(金春华);首都儿科研究所附属儿童医院(王琳);西安市儿童医院(张婕);西安交通大学第二附属医院(杨玉凤);郑州大学第三附属医院(姚梅玲);中国医科大学附属盛京医院(麻宏伟);中山大学附属第三医院(邓红珠、邹小兵);中山大学公共卫生学院(静进);中山大学孙逸仙纪念医院(罗向阳)














